Clusterhoofdpijn
| Neem het voorbehoud bij medische informatie in acht. Raadpleeg bij gezondheidsklachten een arts. |
| Clusterhoofdpijn | ||||
|---|---|---|---|---|
| Synoniemen | ||||
| Latijn | cephalea histaminica[1] cephalea vasomotorica[1] | |||
| Nederlands | syndroom van Bing-Horton[2] histaminehoofdpijn[2] | |||
| Coderingen | ||||
| ICD-10 | G44.0 | |||
| ICD-9 | 339.00,339.01,339.02 | |||
| DiseasesDB | 2850 | |||
| eMedicine | EMERG/229 | |||
| MeSH | D003027 | |||
| ||||
Clusterhoofdpijn of neuralgie van Horton, weleens afgekort tot CH, is een neurologische aandoening die zich uit in extreme pijn aan één kant van het hoofd.
Voorkomen[bewerken | brontekst bewerken]
De aandoening werd reeds in de 17e-eeuw door Nicolaes Tulp beschreven.[3]
Ongeveer drie maal zo veel mannen als vrouwen hebben deze vorm van hoofdpijn. Dit verschil wordt echter al jaren kleiner. De vraag is of het steeds vaker voorkomt bij vrouwen, of dat er in de loop der jaren betere diagnoses gesteld worden. Ook opvallend is het grote aantal mannen in de leeftijdscategorie van twintig tot vijftig jaar. Tevens valt op dat er weinig clusterpatiënten zijn van zestig jaar en ouder.
De correcte diagnose wordt gemiddeld pas na 44 maanden gesteld, in extreme gevallen pas na vele jaren. Ongeveer vier op de 10.000 mensen in Noord-Amerika en West-Europa lijden aan deze kwaal.[4] De breedtegraad (geografische breedte) speelt een rol bij het voorkomen van clusterhoofdpijn: deze komt vaker voor naarmate men van de evenaar af gaat richting de polen. Het is nog onbekend wat hiervan precies de oorzaak is. Grote veranderingen in de lengte van de dag zouden verantwoordelijk kunnen zijn. Ook wordt wel gedacht dat de over het algemeen meer stressvolle 'westerse' levenswijze in deze gebieden van invloed is.[5]
Symptomen[bewerken | brontekst bewerken]
Mensen die lijden aan clusterhoofdpijn ervaren extreme hoofdpijnen in de omgeving van een van de ogen en/of de slaap. De pijn kent vrijwel geen gradaties en is nagenoeg onhoudbaar. Reguliere pijnstillers die oraal worden ingenomen hebben weinig effect. NSAID's kunnen wel de frequentie en duur van toekomstige aanvallen verminderen.[4] Mensen die clusterhoofdpijn hebben en ook de pijn van migraine kennen, melden dat de pijn van clusterhoofdpijn vele malen erger is. In medische rapporten wordt clusterhoofdpijn aangemerkt als het meest pijnlijke syndroom waar een mens aan kan lijden. Een analogie die sommige patiënten opgeven is het gevoel alsof een gloeiendhete priem herhaaldelijk in, achter of boven het oog gestoken wordt.
In zeer zeldzame gevallen komen de aanvallen aan beide kanten van het hoofd tegelijk voor. Er zijn gevallen bekend waarbij het lijden dusdanig onverdraaglijk was, dat de patiënt geen andere uitweg meer zag dan (een poging tot) zelfmoord. Om die reden wordt CH ook wel suicide headache genoemd,[6] oftewel zelfmoordhoofdpijn. Een andere naam is 'ziekte der rustelozen' omdat de patiënt moeilijk stil kan zitten en veel heen en weer loopt (bewegingsdrang). Ten slotte is deze vorm van hoofdpijn ook bekend onder de naam Neuralgie van Horton, naar de arts die de symptomen voor het eerst beschreef.
Aanvallen kunnen meerdere keren per etmaal voorkomen en duren gemiddeld een uur, maar kunnen variëren van vijftien minuten tot wel drie uur. Een nare bijkomstigheid is dat ze abrupt opkomen en vaak 's nachts optreden, zodat mensen met CH al snel oververmoeid raken door slaapgebrek.[7]
Er zijn twee typen clusterhoofdpijn: episodisch en chronisch, die in elkaar kunnen overgaan. In de episodische vorm verschijnen de aanvallen in clusters van enkele weken tot maanden waarna ze weer verdwijnen. Hier komt de naam clusterhoofdpijn vandaan. Chronische patiënten (10-15% van alle gevallen) kennen deze "rustperiodes" niet en hun aanvallen kunnen dagelijks het hele jaar door voorkomen.[8]
Een merkwaardig fenomeen bij clusterhoofdpijn is de bijna metronomische regelmaat van de aanvallen. Aanvallen die dagelijks op bijna precies dezelfde tijdstippen beginnen zijn zeer typisch. Een typisch neurologisch syndroom dat vaak optreedt bij CH is het syndroom van Horner (zie verder): een hangend ooglid aan een zijde, tranend oog, vernauwde pupil, verstopte en/of lopende neus aan de aangedane zijde en zwetende drukgevoelige huid in de nek en het hoofd.[7]
De symptomen zijn zo specifiek en eenvormig dat zij duiden op een specifieke lichamelijke verstoring, die niet duidelijk door op de psyche of geest werkende methoden te beïnvloeden of genezen is. Mensen met clusterhoofdpijn hebben gezamenlijk alle mogelijke methoden van het alternatieve en psychotherapeutische circuit uitgeprobeerd zonder duidelijk of blijvend resultaat. Omdat ze elke mogelijkheid aangrijpen om verlichting te krijgen, zijn ze vaak gemotiveerd om de vreemdste of ingrijpendste behandelingen te ondergaan. Dit maakt hen kwetsbaar voor onverantwoord medisch ingrijpen en allerhande kwakzalverij.
Slechts 9% van de CH-patiënten heeft voorafgaandelijke (prodromale) symptomen in de vorm van aura-verschijnselen, voornamelijk visueel van aard.[9]
Hypotheses en theorieën[bewerken | brontekst bewerken]
Uit onderzoek is gebleken dat de aanvallen vooral optreden tijdens de slaap en dan beginnen tijdens de remslaap, als de persoon aan het dromen is. Vervolgens wordt de persoon wakker van de opkomende pijn. Ook bij slapen overdag (middagdutje) kan gemakkelijk een aanval ontstaan. Een gemeenschappelijke factor hierbij is de ontspanning en de daarmee gepaard gaande prikkeling van het parasympathisch zenuwstelsel, waardoor de bloedvaten verwijden en de hartslag en de bloeddruk dalen. Hieruit volgt de hypothese dat het evenwicht tussen het sympathische- en parasympathische systeem verstoord is op het moment dat een beroep wordt gedaan op de compenserende werking van het sympathisch systeem, in het deel hiervan dat aangedaan wordt bij een aanval van clusterhoofdpijn. De tijdens ontspanning verwijde arteriën in de aangedane zijde van het hoofd vernauwen zich niet maar zwellen juist ongeremd op, als gevolg van de stijgende bloeddruk als bijvoorbeeld de remslaap begint of anderszins een beroep gedaan wordt op de compenserende werking van het sympathisch zenuwstelsel in dit gebied. Deze bloedvaten (de arteriae carotides interna et externa) drukken daarbij op bepaalde zenuwen (de nervus trigeminus of drielingszenuw)[10], wat de extreme pijn tot gevolg heeft. Hiervoor is echter nog geen bewijs. De angst, wanhoop en vaak paniek die mensen met clusterhoofdpijn tijdens een aanval ervaren en de hierdoor ontstane radeloze bewegingsdrang (men weet niet waar men het zoeken moet van de pijn) zorgen voor het nog verder oplopen van de bloeddruk en hierdoor nog heviger worden van de pijn.
Vanuit deze hypothese geredeneerd zou de oorzaak van clusterhoofdpijn gezocht kunnen worden in het tijdelijk falen van dit specifieke deel van het sympathische systeem. Een typerende factor van clusterhoofdpijn die daarbij in overweging genomen moet worden, is dat de aandoening in de meeste gevallen tijdelijk is: in het algemeen herstelt de situatie zich weer na gemiddeld zes tot acht weken. Vervolgens kan de aandoening om onverklaarde redenen jaren wegblijven en daarna plotseling weer beginnen.
Het (sympathische) systeem dat betrokken is bij clusterhoofdpijn is met name gelegen in de nek (truncus vagosympathicus, ganglion cervicale superius) en het hoofd. Wellicht is verder onderzoek nodig naar tijdelijke factoren die dit systeem kunnen verstoren: stress (verhoogde spierspanning), inklemming/irritatie van het betrokken systeem in het halswervelgebied (als gevolg van bijvoorbeeld een trauma in het verleden), infectie/ontsteking (virus?), verlaagde weerstand, etc.
Clusterhoofdpijn wordt geclassificeerd als bloedvatenhoofdpijn.
Een andere theorie is dat clusterhoofdpijn te wijten is aan een afwijking in de hypothalamus (onderdeel van de tussenhersenen). Dit zou kunnen verklaren waarom de aanvallen regelmatig op hetzelfde tijdstip opkomen en vaak ook tijdens een bepaald seizoen, aangezien een van de functies van de hypothalamus het regelen van de biologische klok is.[11]
Er lijkt een genetisch component verantwoordelijk voor clusterhoofdpijn[12], hoewel er nog geen enkel verantwoordelijk gen geïdentificeerd kon worden.
Ook een laag testosterongehalte is als een mogelijke oorzaak van clusterhoofdpijn genoemd.[13]
Bijverschijnselen[bewerken | brontekst bewerken]
Een aanval van clusterhoofdpijn gaat vaak vergezeld met enkele van, of al deze bijverschijnselen:
- tranen van het oog
- lopende of verstopte neus
- bewegelijkheid/willen lopen
- veranderingen aan de pupil
- extreem gevoel van warmte
- black-out
- zweten.
Deze combinatie van bijverschijnselen (zonder de drang tot bewegen) is ook bekend als een apart omschreven stoornis, het syndroom van Horner. Dit syndroom kan onder andere worden veroorzaakt door inklemming, verstoring of beschadiging van de truncus vagosympathicus. Deze ganglionverbindende zenuwbanen aan weerszijden van een aantal halswervels beïnvloeden de sympathische werking van een aantal zenuwbanen die ontspringen vanuit het ganglion cervicale superius. Deze zenuwbanen sturen onder andere de vaatvernauwing van de arteriae carotides interna et externa, de traanklier, het ooglid, de neusloop en het zweten van het corresponderend deel van het hoofd. Verstoring/inklemming of beschadiging in dit systeem veroorzaakt onder andere het syndroom van Horner en mogelijk vasodilatie van de arteriae carotides interna et externa als bijkomend symptoom. De combinatie van symptomen bij clusterhoofdpijn stemt overeen met bovengenoemde: er ontstaat een syndroom van Horner met de vasodilatie van de arteria carotis, waardoor de hevige pijn ontstaat. Het is heel plaatselijk en specifiek, tijdelijk falen van de sympathische werking binnen dit systeem. Tijdelijk verstoring door een ontsteking/infectie (virus?), inklemming (halswervels) of beschadiging (bijvoorbeeld truncus vagosympathicus?) binnen dit systeem zouden ten grondslag kunnen liggen aan clusterhoofdpijn. Verder onderzoek zal duidelijkheid moeten brengen.
Gelijkaardige aandoeningen[bewerken | brontekst bewerken]
Trigeminusneuralgie[bewerken | brontekst bewerken]
Trigeminusneuralgie is een extreme vorm van idiopathische aangezichtspijn.
Chronische paroxismale hemicranie (CPH)[bewerken | brontekst bewerken]
De verschijnselen van CPH zijn vrijwel identiek aan die van clusterhoofdpijn. Het grote verschil zit in de frequentie en duur van de aanvallen; bij clusterhoofdpijn duurt een gemiddelde aanval vijftien minuten tot drie uur, bij CPH twee tot dertig minuten. De frequentie van de aanvallen bij CPH ligt hoger dan bij clusterhoofdpijn: vijf tot vijftien aanvallen. CPH komt vaker voor bij vrouwen dan bij mannen. Een veel gebruikte behandeling bij CPH is die met indometacine, een ontstekingsremmer uit de groep van de NSAIDs die ook wel gebruikt wordt bij de bestrijding van reumatoïde artritis. Men spreekt van CPH wanneer de patiënt gunstig reageert op indomethacine.
Migraine[bewerken | brontekst bewerken]
Ook migraine is een intense vorm van aanvalsgewijze hoofdpijn/aangezichtspijn.
Syndroom van Tolosa-Hunt[bewerken | brontekst bewerken]
Ook Tolosa-Hunt kent een intense vorm van hoofdpijn rond een oog. Bij Tolosa-Hunt is ook dubbelzien (diplodie) een belangrijk kenmerk.
Andere[bewerken | brontekst bewerken]
Andere minder vaak voorkomende vormen van trigemino-autonome cephalgieën (TAC's) zijn hemicrania continua, glossopharngeus-neuralgie en SUNCT/SUNA (Short Lasting Unilateral Neuralgiform headache attacks with Conjunctival injection and Tearing/cranial Autonomic features).[14]
| Nervus trigeminus | ||||
|---|---|---|---|---|
| Zenuw | ||||
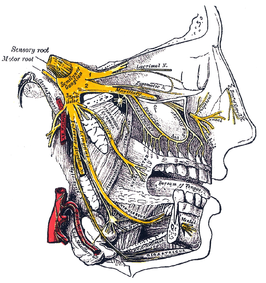
| ||||
| ||||
Triggers[bewerken | brontekst bewerken]
Triggers (factoren die een aanval kunnen uitlokken) bij vrijwel alle patiënten zijn:
- smaakversterkers E620 tot en met E650 zoals mononatriumglutamaat[15]
Factoren die mogelijk ook een aanval zouden kunnen uitlokken, maar door te weinig patiënten genoemd worden om ze met zekerheid te kunnen stellen, zijn:
- chocolade
- alcohol
- cafeïne
- zoetstof
- hormonen
- fel (zon)licht
- benauwdheid
- temperatuursverschillen, koude, tocht, airco
- luchtdrukverschillen (vliegreizen)
- sorbitol (E420)
- (oude) kaas
- peper, gekruid eten
- citroenzuur (E330 t/m E333)
Misverstanden over de factoren zijn:
- Mensen die deze aandoening niet kennen, zijn vaak geneigd stress aan te wijzen als de meest logische veroorzaker van een aanval of zelfs een nieuwe clusterperiode. Wetenschappelijke onderzoeken hebben echter nog niets opgeleverd wat clusterhoofdpijn in verband zou kunnen brengen met stress.
- Patiënten die de uitlokkende factoren te allen tijde vermijden, weten dat een volgende clusterperiode hierdoor niet uit zal blijven. Ook is niet vastgesteld dat een nieuw cluster, wegens het volledig vermijden van de genoemde factoren, langer wegblijft. Het is dus niet logisch om te stellen dat een nieuwe clusterperiode begint naar aanleiding van inname van deze factoren.
- Uitlokkende factoren zullen tijdens een clusterperiode vrijwel altijd een aanval tot gevolg hebben. Patiënten met de episodische vorm kunnen echter tussen twee clusterperiodes door de genoemde factoren vaak gewoon innemen zonder dat daar een aanval op volgt.
Gevolgen[bewerken | brontekst bewerken]
De gevolgen van clusterhoofdpijn zijn vaak zeer ernstig: geheugen- en concentratiestoornissen, onbegrip van de omgeving, sociaal isolement en zelfs arbeidsongeschiktheid.
Medicatie[bewerken | brontekst bewerken]
Preventieve medicatie[bewerken | brontekst bewerken]
- Inademen van zuivere zuurstof (10-15 liter per minuut) kan een opkomende aanval voorkomen. Het middel is zeer effectief als het zeer snel worden toegepast: direct als een aanval zich aankondigt. In de praktijk blijkt dat in circa 50% van de gevallen een goed resultaat wordt bereikt. In de andere helft van de gevallen doet zuurstof niets. Wel dient een speciaal non-rebreather masker gebruikt te worden voor maximaal effect.[9][16]
- Methysergide (merknaam Deseril) is een ergotalkaloïde dat (heel) effectief is bij chronische clusterhoofdpijn. Het heeft wel relatief veel bijwerkingen bij ononderbroken langdurig gebruik. Voorzichtigheid is geboden bij het combineren met imigraninjecties. Dit is een geregistreerd gebruik.[17]
- Verapamil, (merknamen Isoptin en Lodixal) is een calciumantagonist, die in veel gevallen gedurende de gehele cluster ter preventie gebruikt kan worden. Het verlaagt de bloeddruk en vertraagt de hartslag. De patiënt voelt de aanvallen wel, maar de hoofdpijn openbaart zich niet. Het is een niet-geregistreerd gebruik.
- Ook lithium en prednison (Medrol) kunnen aanvallen soms voorkomen. Ook carbamazepine (tegretol) heeft een iets preventieve en pijnonderdrukkende werking. Al deze toepassingen betreffen een niet-geregistreerd gebruik.[18]
- Soms hebben ook ergotamine (merknamen Diergo en Cafergot) en pizotifeen een profylactische werking.[14]
Medicijnen om aanvallen af te breken[bewerken | brontekst bewerken]
- Een effectieve behandeling voor een zware aanval kan zijn sumatriptan als subcutane injectie, bruistablet of neusspray.
- Een effectieve methode kan vaak zijn het inademen van zuivere zuurstof uit een tank.
Beide methoden zijn ongeveer even effectief. Het valt van tevoren niet te voorspellen welke patiënt baat heeft bij welke van de twee methodes.
Experimentele middelen[bewerken | brontekst bewerken]
Lichte (niet of amper psychoactieve) doses van psychedelische tryptaminen zoals LSD en psilocybine (de actieve stof in paddo's) zorgen bij opvallend veel patiënten voor een duidelijke verlichting of zelfs voor lange tijd verdwijnen van de klachten.[bron?]
- Een hoge dosis cafeïne (bijvoorbeeld heel sterke koffie, Red Bull) snel ingenomen direct bij het begin van tekenen van een aanval (lichte prikkeling in een zijde van de nek, opkomende moeheid, verhoogde hartslag, lichte pijn e.a.) werkt bij veel CH-patiënten verlichtend of breekt zelfs een aanval af. Dit in combinatie met een Imigraninjectie verkort in veel gevallen ook de aanval aanzienlijk.
- Het drinken van een energiedrank waarin een combinatie van cafeïne en taurine zit is bij sommige patiënten zeer effectief. Red Bull of een soortgelijke energiedrank (zolang er maar een combinatie in zit van cafeïne en taurine) kan bij deze patiënten een aanval tegenhouden wanneer hij wordt ingenomen bij het begin van tekenen van een aanval. Hierbij is het wel van belang op tijd te zijn. Wanneer de drank te laat wordt ingenomen (en de aanval al begonnen is) heeft het namelijk geen effect, of kan het een aanval zelfs verergeren.
- Het innemen van hoge dosis vitamine D leidt bij sommige patiënten ook tot enorme verbeteringen. Wel wordt aangeraden eerst het niveau van vitamine D in het lichaam te laten testen door middel van een bloedtest via de huisarts.
Zie ook[bewerken | brontekst bewerken]
Externe links[bewerken | brontekst bewerken]
- Clusterhoofdpijn: miskend, want onbekend, artikel in het Nederlands Tijdschrift voor Geneeskunde, 1997;141:313-5
- (en) Clusterbusters, clusterhoofdpijn community
Bronnen, noten en/of referenties
|
